- 投稿 2017/01/28
- パーツ別 - 歯
私はこれまで歯医者さんで「保険外診療の治療」を受けた事はありません。矯正するほど歯並びは悪くないですし、差し歯はありますが「セラミックなど、ゼイタク品」だと思っていたので保険診療で十分でした。
このように、保険外診療はした事もないし、する予定もなかったので、興味がありませんでした。
「保険外診療」、「歯科治療の質」に拘らなかったのは、健康にあまり関係ないと思っていたからです。歯の健康を軽く考えていたのです。
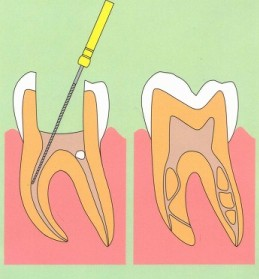
そんな私が「保険外診療」に興味を持ったのは、顎の骨が痛くなった事で、根管治療を始めたことがキッカケです。治療をしても何度も痛みが発生したのです。このせいで、かなり健康を損ねました。
そこで調べて、「根管治療」が保険外診療だと成功率が90%に跳ね上がる事を知ったのです(保険診療だと50%です)。
根管治療は難しい治療です(理由は以下の記事で説明しました)。
根管治療を完璧に行なうのはほぼ不可能。神経を抜いた歯の再治療の成功率が落ちる理由とは
それで、これはお金をかける価値があるな・・・と、「保険外診療」に対する見る目が変わったのは言うまでもありません。
そして、調べていくと、そもそも、保険診療で「質の高い治療」を期待するのは難しいという事がわかりました。
というのも、実は保険診療というのは、最低限の治療なんだそうです。
もう一度言いますが、最低限です。普通じゃありません。
そこで、「保険診療」と「保険外診療」は具体的にどう違うのかについてお話します。
特に健康に直結する根管治療に的を絞って、「保険診療の歯科医院」と「保険外診療専門の歯科医院」の違いについても考えてみたいと思います。
スポンサーリンク
「保険診療」と「保険外診療」の違い
「保険診療の歯科医院」と「保険外診療専門の歯科医院」の違いを明確にする為に、まず、「保険診療」と「保険外診療」の違いを説明しておきます。
保険診療
「保険・診療」というのは、「病気」に対して行なわれる診療です。
ですから歯医者でいえば「予防」や「見た目」の為の治療には保険がききません。言うまでも無く、金銭的には楽です。
ですが、保険診療には治療の枠が決められているので、治療内容に制限が生じます。技術、薬、材料などに制限があるので、質は望めません。病気を治す為の最低限の治療、保証です。
保険外診療
「保険外・診療」というのは、保険の適応が認められていない診療です。
一部の先進医療や審美的な処置などです。
「保険診療」のように治療の枠がないので、技術、薬、材料に高い質を求めることができます。ただし、治療費が全て自己負担なので高いです。
簡単に言うと、「保険診療は安いけど、質は最低限。保険外診療は高いけど、質は良い」です。言うまでもありませんが...。
質の高い根管治療とは
根管治療において、どんな治療を「質が高い」と定義するのか・・・ですが、それを知るには、歯科医院のHPをいくつか見るのが手っ取り早いと思います。
根管治療に力を入れている事をアピールしている歯科医院のHPでは、細部を拡大して治療を行なうことの出来る「マイクロスコープ」や、根の状況を精密に把握できる「CT」・・・といった高価な機器や器具が備えてある事、また、高度な技術を習得した専門医のプロフィールが紹介されています。
あと、治療する歯の中に細菌が入り込まないようにする「ラバーダム」というシートを使うなどがあります。
これらを数件見れば、なんとなく「こういうのが質の高い根管治療なのかな...」と把握する事ができます。
反対に、これらの条件が揃ってないのが「最低限の治療」ということになるかと思います。
高価な機材や時間をかけた丁寧な治療をアピールしている医院は、大抵「保険外診療専門の歯科医院」だったりします。ですが探せば、保険診療でも「マイクロスコープ」や「CT」を使う歯科医院は存在します。
だから、「マイクロスコープ」や「CT」等は、「保険外診療専門の歯科医院」だけにしかないとは限りません。
ちなみに、私が調べて行ったA歯科も「マイクロスコープ」や「CT」を備えていて、プロフィールで根管治療をアピールしていましたが「保険診療の歯科医院」です。「保険外診療専門の歯科医院」ではありません。
ここで思うわけです。
「保険診療の歯科医院」と、「保険外診療専門の歯科医院」の違いはなんだろう・・・と。
だって、「保険診療の歯科医院」でも「マイクロスコープ」や「CT」を使ってくれるなら、わざわざ高い「保険外診療専門の歯科医院」に行かなくても済むではないかと思うからです。
そこで実際に、「マイクロスコープ」や「CT」をアピールする「保険診療の歯科医院」を受診して感じた事を列挙します。
- 根管治療の為マイクロスコープは使ってくれたが、CTは撮らなかった。レントゲンで確認。
- 成功率は2分の1だと告げられた(保険外診療の90%ではない)
- 治療時間は15分程度、説明は少ない
このように、例え良い機材を備えていても「保険診療の歯科医院」は、「保険外診療専門の歯科医院」とは、何か違います。
だって、最新の機器があるのに成功率が50%なら、最新の機器のない普通の歯科の成功率50%と何が違うの?と思いませんか。
先進医療機器というのは一千万円以上するそうです。90%にならなくても、せめて少し % が上がってもよさそうなものですが・・・。
やっぱり、保険診療だと「マイクロスコープ」を使ってもダメなのかな・・・と、思っていました。処置の後も凄く痛かったですし・・・。
スポンサーリンク
「保険診療の医院」と「保険外診療専門の医院」の違い
「保険診療の歯科医院」と「保険外診療専門の歯科医院」の違いについてみていきます。
多くの方が通われている「保険診療の歯科医院」は、保険診療と保険外診療を行なっています。
それに対し、「保険外(自由)診療専門の医院」では、保険診療を扱わず保険外診療だけを行なっています。
前者は保険が使えるので安いです。
後者の歯科医院は数が少ないので、行った事がない人がほとんどではないでしょうか。高いですし。
保険診療の歯科医院の根管治療
高いし、数も少ないので、「保険診療の歯科医院」の中から根管治療を得意とする医院を探しました。
そうして、「保険診療の歯科医院」のHPに載っていた、「マイクロスコープ」や「CT」を見て、最初は「質の高い医療」だと期待しました。
しかし、最新医療機器を揃えている「保険診療の歯科医院」でしたが、実際に行って言われたのは、「成功率は2分の1」です。
何故か成功率が「保険外診療の根管治療」ように高くないのです・・・この事にしばらく疑問を感じていました。
その理由ですが、
「保険診療の歯科医院」の根管治療の成功率が上がらないのは、設備云々ではなく、結局、保険診療は、保険診療だからなのかもしれません。
先程、保険には枠があるとお話しましたが、このルールがややこしい。
『歯医者の99%は手抜きをする ダメな歯医者の見抜き方 いい歯医者の見分け方 / 著者・歯学博士 長尾周格』より引用
「保険で認められている治療は、保険診療で行なわなければならない」というルールが存在するからです。
例を挙げると、このルールの存在によって、保険診療歯科医院では根管治療(歯の神経を取る、いわゆる歯の根の治療)は、保険診療で行なわなければなりません。保険診療歯科医院が保険外で根管治療を行なうことは明確な違法行為です。
アメリカの場合、専門医が行なう根管治療の費用は、大臼歯で概ね2千ドル程度です。これに対し日本の保険診療では、点数の高い抜髄で計算すると、大臼歯で計二日かかったとして、9900円となります(初診料や再診料は別途)。
私は、日本の保険診療歯科医院で行われている根管治療の質は極めて低いと考えています。
その上、保険外診療でもいいから質の高い根管治療を受けたいと希望しても保険診療歯科医院では、保険外の根管治療を受けることはできないのです。これはさきほど言ったように保険診療のルールでは混合診療の禁止によって、根管治療を保険外診療で行なってはいけないからです。
(41p)
このルールが存在する限り、「保険診療の歯科医院」のHPに、一見「保険外診療の歯科医院」に匹敵すると錯覚するような設備や技術が紹介されていても、保険診療の技術止まりの事しかできないということです。
つまり枠以上の事は期待できないということです。そうだとしたら残念です。
それに、例えば行き着けの歯医者さんが「保険診療の歯科医院」だった場合、「この先生に高度な技術で治療してもらいたい」と思っても、(先生に技術があろうとなかろうと)法律的に出来ないということになります。つまり、質の高い治療を求めるには、慣れ親しんだ行き着けの歯医者さんを離れなければならないというわけです。
ややこしいルール・・・。
そして、多くの人が鬱陶しがる「保険診療で何回も通う(一回に時間を掛けられない)」理由も、このルールがあるからだそうです。
『どくらぼ 歯科医のジレンマ。日本の保険診療が抱える闇と治療費の裏側』より引用
何回も通院させられる。回数を稼いで金儲けしてるんでしょう?
「歯石取りや根の治療で何度も何度も通わされる。再診料を稼いで金儲けしてるのでは?」というのもよくある誤解です。「歯石取りは一度に全部やってよ」と思われるかもしれませんが、保険治療のルール上、また、歯茎の治りの問題上、一度にすべてを行うわけにはいかないのです。もしもこれを無理やり一度にやってしまうと保険が適用されなくなります。
また、回数のかかる治療に根の治療があります。これもお薬の交換で何度も通うことになるのは珍しくないのですが、これを「金儲け」と捉えてしまう患者さんもいます。しかし、根の薬の交換は歯科点数では微々たるもので、むしろ赤字部門なのです。むしろこまめに予約をとってくれて薬の交換をしてくれる歯医者さんは良心的だと言えるでしょう。
これまでは、こんな細かいルールがあるなんて知らなかったので、「なんで何回も通うんだろう?」とか思っていましたが、そうしなければならない理由があるというわけです。
以前、「保険診療の歯科医院」の場合は、患者さんにドタキャンされても「キャンセル料」が取れないので、万が一キャンセルがあった場合でもリスク(保険診療の歯科医院では、ドタキャンは死活問題)が少ないように、あえて一人に長時間かけない・・・的な話を読んだことがあります。一人にかけられる時間が少ない為、回数を増やすのかな等と考えたこともありました。
まさか、一回でやってはいけないルールがあるとは、調べるまで知りませんでした。色々な事情があるものです。
それにしても、歯科について色々と調べていると、いたるところで「金儲け」だの「悪徳」だのという心無い言葉を目にします。この類いの悪口が、他の科に対してよりも多いような気がするのは私だけでしょうか。
まぁ、「悪徳」と言われても仕方のないような歯医者の話も、確かにたくさん読みましたが、それを言うなら癌治療の方が酷いでしょう。
私は常日頃から、医療のインチキぶり悪徳ぶりに辟易しているので、歯科が特別酷いとは思いません。「悪徳」はどんな科であろうと滅ぶべきですが、真面目に頑張っている医師は、どんな科であろうと応援したくなります。
今、根管治療をしている最中なので、根管治療が赤字部門って・・・なんだか歯医者さんが気の毒になってきました。
保険診療だと質の高い治療を望めない理由
また、一回で全部終わらせられない、(つまり、一人に時間をかけて回数を少なくすることができない)理由は他にもあります。
一人に時間をかけすぎると、一日に診れる患者の数って限られてきますよね。
『歯医者の99%は手抜きをする ダメな歯医者の見抜き方 いい歯医者の見分け方/著者・長尾周格』より引用
また、歯科医院が保険診療で利益を出すためには、一日の来院患者数が平均30人以上必要とされています。
(中略)
例えば診療時間が、朝の10時から夜7時までだとします。昼休みを1時間半とっているとすると、実質的な診療時間は7時間半です。7時間半で30人治療するとなると、単純計算で、ひとりあたりにかける平均治療時間は15分ということになります。実際に歯科医院で患者ひとりの治療にかける平均的な治療時間は15分程度と言われています。
ここで考えてほしいのは、一回の治療につき15分しかかけられないのだとしたら、はたしてそれで質の高い治療を行なうことができるかということです。当然のことながら、質の高い治療を行なうためには、時間と手間がかかるものです。
(23p~24p)
一日30人診ないと生活できないとしたら、「時間を掛けて下さい」なんてとても言えません。
人数が減れば収入が減ります。収入が減れば経営が苦しくなります。そうなると、その穴埋めに、自費診療に力を入れたり、治療の材料のコストを落とすなど・・・想像がつきます。そうすると、また「悪徳」と呼ばれる。
ここでは一回の治療が15分とありますが、実際に15分だとしても前後の数分はその患者さんの準備、例えばモニターにレントゲン写真を写したり、コップの水を変えたりなども含まれるし、治療前の説明と、治療後の説明を考えると、実際の治療時間はもう少し少なくなると思います。
あの短時間で見えにくくて細かい作業をこなすのは凄いと思います。
私はわからない事があったら質問するタイプなのですが、これからは時間を搾取しないように、質問はなるべく簡潔にするようにしました。
根幹治療は赤字になる!?診療報酬が安すぎる日本の歯科医療制度の問題へ続く
スポンサーリンク