- 投稿
- 分かりやすいシリーズ - 注意 - パーツ別 - 甲状腺
「甲状腺ホルモン」は、血液によって全身に運ばれて、身体の代謝を活発にするといった働きがあります。
このような作用があるので、「甲状腺ホルモン」の分泌が過剰になると、
例えば、イライラしたり、暑がりになったり、「交感神経」が活性化されるので脈が速くなったり、動悸が続いたり、手が震えたり...と、代謝が過剰になる症状がでます。
これは「甲状腺機能亢進症 こうじょうせん きのう こうしんしょう」と言います。
交感神経(アクセル)=活動モード
逆に、「甲状腺ホルモン」の分泌が少なすぎると、
例えば、体温が低下したり、だるくなったり、汗をかかなくなったり、「副交感神経」が活性化するので脈が遅くなったり...と、代謝が低下するような症状がでるわけです。
これを「甲状腺機能低下症 こうじょうせん きのう ていかしょう」と言います。
副交感神経(ブレーキ)=休養、回復モード
そして、「甲状腺機能低下症」に良く似た症状に、「低T3症候群」があります。
亢進も機能低下もどちらも不健康ですが、本記事では、後者の「甲状腺ホルモンが減る事で起きる症状」と、「甲状腺ホルモンの働き」についてお話します。
スポンサーリンク
甲状腺の機能
甲状腺は、ホルモンを作る臓器です。このような臓器の事を「内分泌器官 ないぶんぴつ きかん」といいます。
場所は喉仏のすぐ下の位置です。
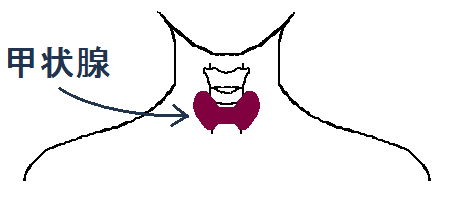
ここでミネラルの一種である「ヨウ素(ヨード)」を材料にして、「甲状腺ホルモン」を作ります。
ホルモンとは
「ホルモン」とは、情報を伝えたり、作用をおよぼす化学物質のことです。
全身のいたるところで作られており、種類も複数あります。
- ペプチド(タンパク質)ホルモン・・・アミノ酸が数個~100個以上つながった形
- ステロイドホルモン・・・コレステロールを材料に作られる
- アミノ酸誘導体ホルモン・・・アミノ酸が変化してできたホルモン
- その他(脂肪酸誘導体ホルモン)・・・脂肪酸からつくられるホルモン
「甲状腺ホルモン」は、アミノ酸誘導体ホルモンの一種です。
甲状腺ホルモンの働き
「甲状腺ホルモン」には、栄養素をエネルギーに変える働きがあります。
体を動かしたり、考えたり、基礎代謝を向上させたり、体温を上げたり、成長を促したり・・・
このように、全身の細胞に作用して、代謝を活発にする働きがあるのです。
このホルモンは成長を促しているわけですから、不足すれば成長に悪影響がでます。このホルモンがないと、「おたまじゃくし」も「カエル」に成長できないと言われています。
「甲状腺ホルモン」の主な働きがこちらです。
- 心拍数、血圧を上げる
- 体温を上げる
- 血糖値を上げる
- 脂質代謝を良くし、血中コレステロールを下げる
- 成長ホルモンの働きを促進させる
もし甲状腺の機能が低下すると、この「甲状腺ホルモン」の分泌量が低下します。
「栄養素をエネルギーに変える機能」が低下するのですから、当然「エネルギーが必要な組織」に支障が出ます。
エネルギーが供給されないのですから、当然元気は出ません。疲労や倦怠感を招いたり、四六時中眠くなったりします。
スポンサーリンク
T4とT3の違い
「甲状腺ホルモン」の主原料は、海藻に多く含まれているミネラル「ヨウ素(ヨード)」です。
サイログロブリンと言う「甲状腺濾胞細胞のみでつくられる糖蛋白」に、この「ヨード」が結合してホルモンになります。
サイログロブリン + ヨード → 甲状腺ホルモン
そして、「甲状腺ホルモン」には種類があります。
- Thyroxine(サイロキシン)・・・T4
- Triiodothyronine(トリ(3)ヨードサイロニン)・・・T3
どちらも、大部分はタンパク質と結びついています。
「T4」と「T3」、両者の構造は似ていますが、ホルモン1分子に含まれているヨード(元素記号:I)の数が違います。
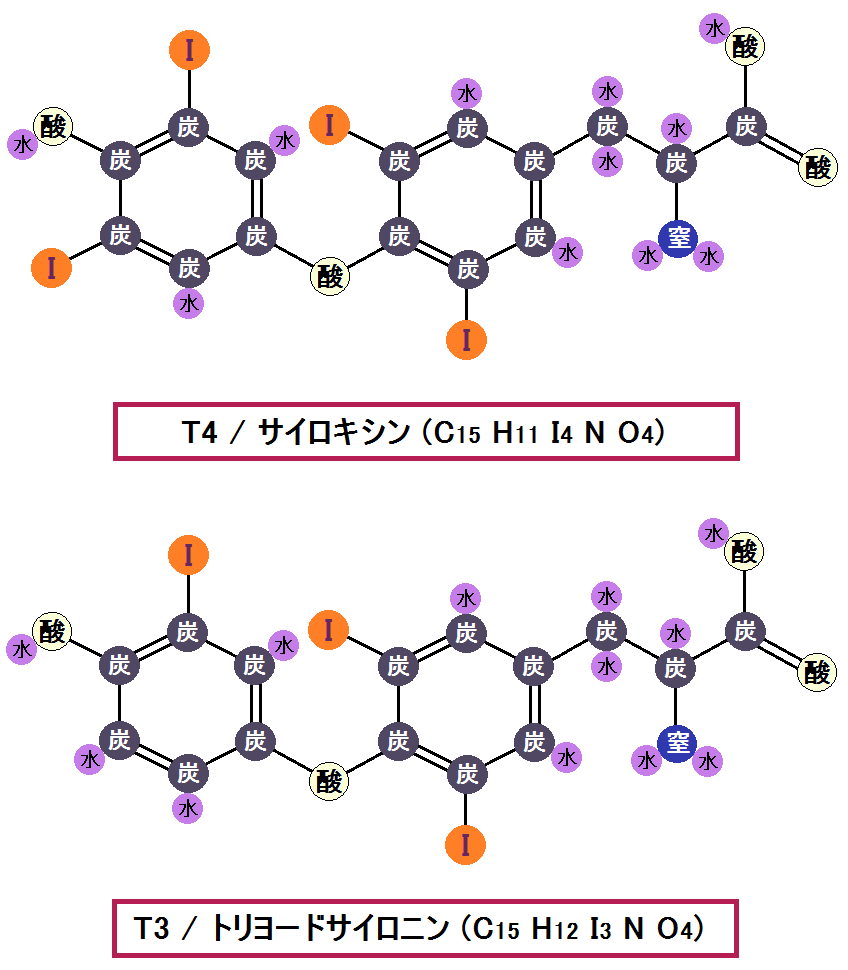
それぞれの特徴を説明します。
サイロキシン/チロキシン(T4)とは
「サイログロブリン」に「ヨード」が4つ結合したものを「T4」と呼びます。
特長はこちらです。
- 量が多い。活性が弱いが、安定している
- 「T4」は、甲状腺でのみで作られる
- トリヨードサイロニン(T3)の前駆体
- 代謝量の制御や、成長に影響を与える
トリヨードサイロニン(T3)とは
「サイログロブリン」に「ヨード」が3つ結合したものを「T3」と呼びます。特長はこちらです。
- 量は少ないが、活性があり、T4の10倍強力。【T3>T4】
- 体温、成長、心拍数等に関与している。
- 「T3」は、血液中の約20%が甲状腺から分泌され、残りは「T4」→「T3」へ変換される。
甲状腺ホルモンをコントロールする脳の視床下部と下垂体
脳に「視床下部 ししょうかぶ」と「下垂体 かすいたい」というところがあります。
これらは、ホルモンの分泌をコントロールする司令塔に相当します。
当然、「甲状腺ホルモン」もこの司令塔にコントロールされています。
以下が「視床下部 ししょうかぶ」です。
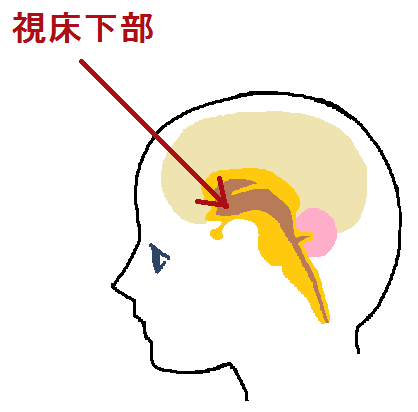
ここから、「甲状腺刺激ホルモン放出ホルモン」が分泌されて、「下垂体」を刺激します。
「甲状腺刺激ホルモン放出ホルモン」は、英語でThyrotropin Releasing Homorne(サイロイド リリーシング ホルモン)、略して(TRH)です。
「下垂体」は、視床下部の下にぶら下がっています。

拡大するとこうなっています。
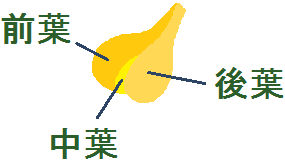
視床下部から放出される「TRH」に刺激された下垂体は、「前葉 ぜんよう」から「甲状腺刺激ホルモン」を分泌します。
これが甲状腺を刺激して、「甲状腺ホルモン」が分泌されるわけです。
「甲状腺刺激ホルモン」は、英語で、Thyroid Stimulating Hormone(サイロイド スティミュレイティング ホルモン)、略して(TSH)です。
指令の流れを整理します。
「視床下部」から「甲状腺刺激ホルモン放出ホルモン(TRH)」が分泌される
↓
「下垂体」から「甲状腺刺激ホルモン(TSH)」が分泌される
↓
「甲状腺」が刺激されて「甲状腺ホルモン」が分泌される
そして、以下のように調節されています。
- 血液中の「甲状腺ホルモン」の量が増えると、脳下垂体からの「甲状腺刺激ホルモン(TSH)」の分泌が抑えられる
- 血液中に「甲状腺ホルモン」の量が減少すると、脳下垂体からの「甲状腺刺激ホルモン(TSH)」の分泌が増える
このシステムによって、「甲状腺ホルモン」が血液中で一定の値を維持できるというわけです。
スポンサーリンク
甲状腺ホルモンの血液検査
「甲状腺ホルモン」の機能を調べる血液検査は、2種類あります。
- 甲状腺ホルモンの検査・・・FT4、FT3、(※rT3)
- 甲状腺に作用する下垂体ホルモンの検査・・・TSH
それぞれについて説明します。
「FT4」と「FT3」
「FT4」と「FT3」には、「F」がついています。
これは「Free」という意味で、「T4」、「T3」と少し性質が違います。
「T4、T3」、「FT4、FT3」この2つの違いを説明します。
「甲状腺ホルモン」は疎水性なので、水に溶けにくい性質があります。
なので、血液で運ぶにはタンパク質とセットにする必要があります。
分泌された「甲状腺ホルモン」の大部分は、タンパク質と結合して血中に存在しています。
ですが、タンパク質と結合せずに自由(Free)に動いている(遊離している)ものもわずかに存在しています。
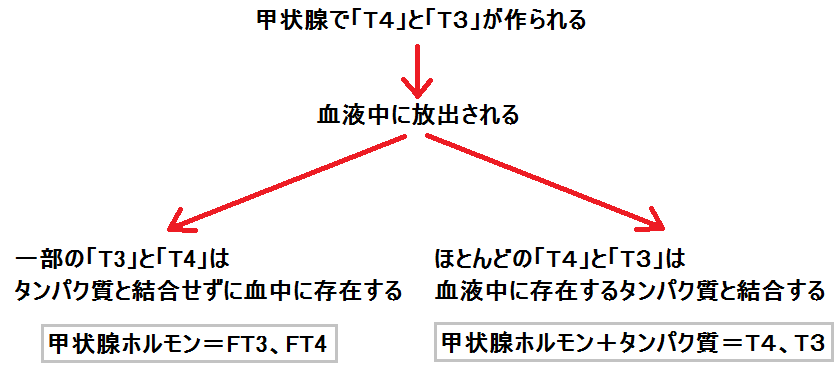
「タンパク質と結合していない甲状腺ホルモン」は、細胞の中に入って甲状腺ホルモンとしての機能を発揮します。
ホルモンとして機能しているのは、後者の遊離している「FT3」と「FT4」です。従って、甲状腺ホルモンの過不足を調べるにはこれを測ります。
基準はこちらです(※機関によって基準が若干違います)。
- FT4(遊離)の基準値:1.0~1.7 ng/dl
- FT3(遊離トリヨードサイロニン)の基準値:2.1~4.1 pg/ml
- rT3(リバースT3)の基準値:9.2~24.2 ng / dl
「甲状腺機能低下症」ではこれらの数値が低くなっている事が多く、「甲状腺機能亢進症」では高くなっている事が多いです。
TSH
甲状腺刺激ホルモンは(THS)です。
これを測定する事で「甲状腺ホルモンの過不足」、そして「下垂体の機能が正常に働いているか」を調べることができます。
以下が基準値です。
- THSの基準値:0.3~5.0 μIU/ml
基準値が分かったところで、次は「甲状腺機能低下症」について説明します。
甲状腺機能低下症の症状
「甲状腺機能低下症」は、「T4」と「T3」が両方低くなっている事が多いです。
その「甲状腺機能低下症」の症状が以下になります。
- 常に眠い
- 全身の倦怠感
- 思考力低下
- 心拍数低下
- 体温が低下
- 皮膚の乾燥
- 夏でも汗をかかない
- むくみ
- 脱毛
- 声が低音化してしわがれる
- 体重が増える
- 便秘になる
- 生理不順
「甲状腺機能低下症」は、代謝を調節する甲状腺ホルモンが不足した状態で、代謝分泌疾患の1つです。
スポンサーリンク
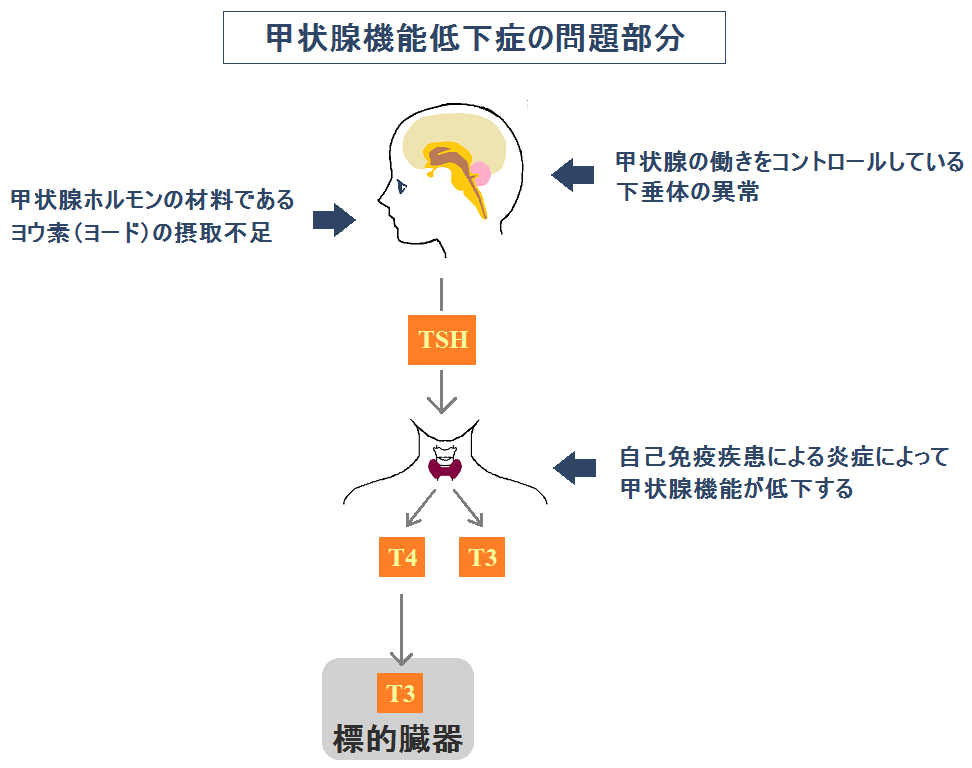
甲状腺機能低下症の原因
「甲状腺機能低下症」の原因を調べてシンプルにしました。
- 甲状腺の働きをコントロールしている下垂体の異常
- 自己免疫疾患による炎症によって機能が低下する
- 甲状腺ホルモンの材料であるヨウ素(ヨード)の摂取不足
順に原因や対策を考えてみます。
「下垂体」が異常な場合は、どのように異常なのかによって原因や対処は変わってきます。また、結果的に甲状腺機能に悪影響が出ているだけで、本質的には脳の問題が大きいので本記事ではとりあげません。
「自己免疫疾患による炎症」と、「ヨードの摂取不足」は「質的な栄養失調」で説明がつきます。
「質的な栄養失調」とは、「糖質過多、タンパク質不足、脂質不足、ビタミン不足、ミネラル不足」の状態です。カロリーが足りていても、栄養の質が悪い状態は、栄養失調とみなします。
で、この栄養の概念を、「甲状腺機能低下症」の原因に当てはめるとこうなります。
自己免疫疾患による炎症 = 糖質過多、タンパク質不足
ヨード不足 = ミネラル不足
日本では、自己免疫疾患に起因する甲状腺機能低下症が最も多いそうです。
問題はこの部分です。
「甲状腺機能低下症」が自己免疫疾患によって引き起こされる事はいたるところで書かれていますが、その理由が不明、または深くつっこまれていないものがほとんどです。
また「橋本甲状腺炎」の人の一部は、内分泌疾患、糖尿病、悪性貧血、関節リウマチ、全身性エリテマトーデスなど、他の疾患も持っているそうです。
特徴をまとめます。
- 自己免疫疾患
- 炎症の原因をはぐらかし、不明ということにする
- 他の慢性疾患もある
...はい。このブログで紹介してきた多くの疾患と共通していますね。
ということは、他の疾患に使った対策がここでも役に立つということです。というか、それをせずして改善はありえません。
自己免疫疾患と炎症の関係については、以下の記事で説明しています。この記事を読めば、何故炎症が起きるのか理由と対策が分かると思います。
炎症が起きた先がたまたま甲状腺だった...という話で、こういう人は別の疾患になる可能性が高いです。
重要なので、栄養についてもう少し話しておきます。
甲状腺機能低下症の改善に役立つ栄養療法
慢性疾患のほとんどは「質的な栄養失調」が原因なので、これを改善することが重要です。この状態を無視して対処療法をほどこしても、原因は改善されないので、根本的に良くなりません。
「質的な栄養失調」による症状の改善の方法は、例えば、
炎症が原因なら、糖質を止め、タンパク質を増やす。
ヨード不足が原因ならヨードを足りるまで補う。
...害のあるものをカットして必要なものを足りるまで補うだけなので、非常にシンプルです。
以下は「甲状腺機能低下症」の具体的な改善策になります。
『藤川徳美医師 facebook 2017年6月11日』より引用
自然治癒の健康相談ー33,甲状腺機能低下症
三石巌:全業績ー6、分子栄養学の健康相談、より
47歳の主婦、半年前から吸気が冷たく感じ、四六時中マスクとマフラーが離せなくなりました。
やがて、声がかすれ、首が太くかちかちになりました。倦怠感がひどく、目が半分しか開かないので本も読めません。
膀胱炎もおき、喉が痛くて流動食しかとれず、ときどき自殺を考えています。
私は若いとき扁桃腺を摘出したのですが、ないはずの扁桃腺が腫れて痛むのです。
病院の検査では甲状腺が悪いと言われました。医者の薬のほかに、漢方薬から、電気治療や針もせっせとやったのですが、さっぱり良くなりません。
私のアドバイス、
かつてルーマニアの医学者ポンチューは、自殺者の甲状腺を調べて、ほとんど例外なしにそこに異常があることを発見しました。私は、あなたの話をこれに結びつけたくなります。
一方、あなたの年齢では、更年期障害からくる不定愁訴を思わないわけにはいきません。そこでまず、更年期に特徴的なビタミンEの血中濃度の低下にたいして、対策をたてることの急務を思います。病院の薬も漢方薬もハリも電気もけっこうですが、とにかくビタミンEの大量投与が先決条件のはずです。
あなたの強烈なストレスにたいしても、また膀胱炎にたいしても、ビタミンCの大量投与がよいでしょう。ビタミンCを大量にとれば、一部が尿に出てゆくことはよく知られていますが、これは、ビタミンCが膀胱にたまることとを意味します。そこで、ビタミンCの殺菌作用がものをいうはずです。膀胱炎は細菌の感染症ですから。
それから、食事内容についてですが、流動食では低タンパク食を免れません。配合タンパクでも利用して高タンパク食にすることが必要です。タンパク質不足では、膀胱炎の原因になっている細菌に対する抗体を作るのにも不自由します。抗体はタンパク質ですから。
目や消化器の状態を考えると、ビタミンAもほしいと思います。
結局、ビタミンのEとCとA、それに高タンパク食ということを、私は考えます。
その後の経過、
兄や妹が死の影をみた、というほど、当時の彼女には生気がありませんでした。
でも、これまでの流動食を配合タンパクに切りかえて、それとビタミンだけの食事をしているうちに、太かった首は細くなり、かちかちはとれ、体に弾力がついた感じになりました。
膀胱炎も扁桃炎もなくなり、食事らしい食事を止めてしまったのに、3ヶ月ほどで元気になったのです。おっかなびっくりテニスコートに出てみたら、一人前のプレーができて、うれしくなりました。
目が半分しかあかなかったのは、ビタミンAを増量してみたところ、一週間もたたないうちにちゃんと開いて、本が読めるようになりました。
半月たらずして病院でみてもらったとき、先生に「甲状腺はすっかりなおっている。あの症状はどこにいったのか、ふしぎだ」といわれました。これで、病気の問屋としての長い病院通いが終わりました。
彼女は、若いときのようにタフで、冗談をとばして人を笑わせるようになりました。
20代から彼女は、鼻汁が口に流れこむために、5分間に1回ほど、鉄砲のように鼻を鳴らさずにはいられませんでした。元気をとりもどしてからも、この「鼻鉄砲」はそのままだったので、私はビタミンAの鼻への注入をすすめました。鼻腔粘膜の改善をねらったわけです。これは、一週間もたたないうちに、わすれたようになおって、メガビタミン主義をあざわらっていた夫君の意識の変革にも役立ったということです。
ーーーーーーーーーーーーーーーーーーーー
甲状腺機能低下症も甲状腺機能亢進症と同じく、まずは高タンパク食。
病気からの回復にはプロテインスコア換算で最低体重*1.5g。
早く治したければ*2.0。
卵1個でタンパク質6.5g程度なので、卵だけなら15~20個。
それが無理というならプロテイン。
高タンパク食+60gのプロテイン。
消化能力の強い人なら、20g*3、朝、昼、夕。
消化能力の弱い人なら、5g*12、1時間毎12回。
ビタミンはいつものようにA、C、E。
ここまで「甲状腺機能低下症」という疾患についてみてきましたが、次はこれに症状が似ている「低T3症候群」についてお話します。
スポンサーリンク
低T3症候群とは
ダイエットや飢餓などで栄養不足が続くと、だるくなったり、髪が抜けたり、冷えたり、筋力が低下します。
このような症状を「低(Low)T3症候群」と言います。
この「低T3症候群」は、いきなり厳しい糖質制限をする人でもなることがあります。
その場合、普通の糖質摂取に戻ると改善します。
私もいきなり厳しい糖質制限(1日糖質10g以下)を始めたのですが、「低T3症候群」にはなりませんでした。なので、なる人とならない人がいます。
「低T3症候群」は疾患ではないので、適切に対処すれば改善しますが、「甲状腺機能低下症」と症状が似ているわけですから、なるとしんどいです。
この事を知らない方も多く、「低T3症候群」で体調を崩された方は、原因が分からないので、糖質制限が悪いと勘違いされます。医師でも知らない方がいるようです。
なので、「甲状腺機能低下症」と、ダイエットや糖質制限を始めた事によってなる「低T3症候群」の違いについて説明します。
甲状腺機能低下症と低T3症候群の違い
「低T3症候群」は、名前を分解すると、「低い(Low)」・「T3」・「症候群」ですから、甲状腺ホルモンの説明を思い出すとなんとなく想像がつくと思います。
要するに、甲状腺ホルモンの「T3」が異常に低い状態です。
「甲状腺機能低下症」の状態と比較して下さい。
- FT3が低い・FT4が低い・TSHが高い…甲状腺機能低下症
- FT3が低い・FT4は正常・TSHが正常…低T3症候群
「甲状腺機能低下症」は、「T4」と「T3」の分泌が減少するので、「TSH」が過剰に分泌されます。
「FT4」と「FT3」は、通常は一緒に変動します。しかし、両者が一致しない事もあります。
「FT4」は正常なのに、「FT3」のみが低い状態が「低T3症候群」です。
「FT3」が低いので、一見「甲状腺機能低下症」のようですが、「T4」から「T3」への変換が抑えられている状態なので厳密には違います。
ちなみに、「T4」から「T3」への変換は、肝臓や腎臓等の標的臓器によって行なわれます。
分かりやすくしてみます。
- 甲状腺機能低下症・・・甲状腺からのT3とT4の分泌量が減る
- 低 T3症候群・・・標的臓器で(T4→T3)への変換が抑えられている
後者は甲状腺ホルモンの分泌は正常ですが、十分に機能していない状態です。
これはエネルギー不足が続いている人によくみられる状態で、体の危機である栄養不足の時に、体を守る為に、活性型のT3の変換を抑えよう(エネルギーの消耗を抑えよう)としているわけです。
「T3」への変換が抑えられる理由はこちらです。
『低糖質ダイエットは危険なのか?中年おやじドクターの実践検証結果報告 いきなりスーパー糖質制限すると全身倦怠感が・・・』より引用
【あまりにも急激な糖質制限は甲状腺トラブルとホルモンバランスの乱れを招く】
Going Low-Carb too Fast May Trigger Thyroid Troubles and Hormone Imbalance
Summary 要約
急激にダイエットを始めた人の中には全身倦怠感とか脱毛とか便秘とか、甲状腺機能低下症を思わせる副作用に悩まされる人がいます。
(カルピンチョ注: 「甲状腺ホルモン」は新陳代謝を亢進させるホルモンで、高いとエネルギー消費が活発になり、やせ気味で汗っかきで元気、低いとエネルギー消費が悪く、むくみ気味で冷え性でいつも疲れている感じになります)
この方たちでは、これらの症状は再び糖質摂取生活に戻ることで速やかに改善します。
私の患者さんからはこういう話を聞かなかったので不思議だったのですが、低糖質ダイエッターのサイトでのディスカッションを見てそういう人たちがいるのを確認しました。
このような症状が起こる理由は、こういう人では甲状腺ホルモン「T4」が末梢で不活性型の「reverseT3」に変わってしまうために、 末梢レベルで甲状腺機能低下(Cellular Hypothyroidism)が引き起こされるからだと考えられます。
「リバースT3」は消耗性疾患、飢餓、冬眠前などの栄養不足の時に体の新陳代謝を下げてエネルギーロスの少ない冬眠モードに変えようとするホルモンです。
活性型甲状腺ホルモンである「T3」の機能を阻害することで甲状腺ホルモンの作用を抑えます。
さらにこれの代謝物である「サイロナミン」も末梢に溜まり、同じような作用を果たします、このために全身倦怠感でぐったりするのです。
栄養不足によって体がぐったりするのは、「T4」が「T3」ではなく、「rT3」に変わってしまうことが原因です。
活性の強い「T3」がアクセルなら、省エネ・冬眠モードになる「reverse(リバース)T3」はブレーキだからです。
- T3・・・・活性型(アクセル)
- rT3・・・不活性型(ブレーキ)
「rT3」は、「T3」と良く似ていますが別物で、「T3のニセモノ」とも言われています。
しかし厄介な事に、一般の検査では「T3」と混同されてしまうようです。
なので、病院の検査では「異常なし」と判断されても、「甲状腺機能低下症」のような症状があるなら「rT3」が増えている可能性があります。
『ドクター牧瀬のサプリメント・クリニック 隠れ甲状腺機能低下症』より引用
この30年間に、特に女性の体温は1度低くなっています。36度を切る人が非常に多いのです。
ひょっとすると、地球の温暖化とどこか関係があるのかもしれません。 外が暑くなっているから、体は冷やそうとしているのでしょうか。しかし、体の冷えは万病のもとです。
こういう人たちに共通しているのは、疲労感、便秘気味、冷え症、コレステロール値が高い、脈が遅い、集中力が足りない、ずんぐりと太り気味、顔もどこか全体的に浮腫気味、 毛髪がごわごわしている、白髪が増えた、精力減退(男性)、生理不順(女性)、軽度の貧血などの症状を、いくつか兼ね備えていることです
不眠やうつ的なこともあるので、心療内科に行き、詳しい検査もされずに、睡眠薬や抗うつ剤をだされていることもあります。
そして、いつのまにか昼夜が逆転し、さらに睡眠剤・抗うつ剤を重ねられ、あげくのはてには就業不能、学生であれば登校拒否の状態に陥ってしまうことさえあります。
こういった、現代に蔓延する、不定愁訴的な症状は、甲状腺の機能低下に由来することが多々あります。
医者はいちおう甲状腺機能低下も疑い、その検査をします。
しかし、たいがいは正常とでてくるのです。
ところが、この正常というのがくせもので、正常範囲下限ぎりぎりの正常から、上限ぎりぎりの正常まであります。
そして、ふつうの甲状腺の血液検査ではかるのはTSH(甲状腺刺激ホルモン)、T3(トリヨードサイロニン)、T4(テトラヨードサイロニン)くらいです。
「 rT3(リバースT3)」は測定しません。
甲状腺のホルモンは「T4」、「T3」、それと「rT3」の3種類があります。
その中で、活性の強いのが「T3」です。
「rT3」は、「T3」の鏡像の異性体です。rはreverse (裏返す)のrです。 その活性は「T3」と比べるとほとんどありません。
従って、「T3」が甲状腺ホルモンとしての主な働きをしているといえます。
ところが、通常の検査では、「rT3」は「T3」と同じにみなされ、「T3」として検査結果がでてきます。
すると、いくら活性のない「rT3」が多く、活性の強い「T3」が少なくても、検査としては異常なしということがときどきおこりえるのです。
しかも、「TSH」も正常とでてくることがあるのです。
ただ、残念ながら日本では、このrT3の検査は普通のクリニックや病院では行われません。
(中略)
おそらく、うつ病、あるいは慢性疲労症候群、あるいは更年期障害と診断されている人たちの中には「ReverseT3」が多い状態の人がけっこういると推測されます。
肝臓の弱い人、腎臓に問題がある人、糖尿病が進行している人、神経性食欲不振症の人なども、「ReverseT3」が多くなる可能性が高いので、注意が必要です。
以下の状態の人は、「rT3」が多い可能性が高いとのことなので注意が必要です。
- うつ病
- 慢性疲労症候群
- 更年期障害
- 肝臓の弱い人
- 腎臓に問題がある人
- 糖尿病が進行している人
- 神経性食欲不振症の人
スポンサーリンク
rT3が必要な場合もある
「rT3」は、変換ミスによって生じた「T3」のニセモノ...と捕らえる事もできます。
しかし、省エネになるホルモンも場合によっては必要です。
「T4」が、正常と言われる「T3」ではなく、「rT3」に変換されてしまうのは、体が代謝を抑えた方がいい状態の時です。
代謝を抑えた方がいい時とは、ダイエット、飢餓、いきなり厳しい糖質制限をした時など、「入ってくるエネルギーが少ない時」です。
得られる収入が少ない時は消費を減らします。それは、理に適っている事です。
従って、甲状腺の機能は正常です。
『低糖質ダイエットは危険なのか?中年おやじドクターの実践検証結果報告 いきなりスーパー糖質制限すると全身倦怠感が・・・』より引用
何十年も毎日まいにち、三食、糖質を食べ続けた体が、糖質摂取を前提とした代謝モードしか用意していなかったのです。
肝臓も脂肪やたんぱく質をうまく使えないので、糖新生がなかなか上手にできないのです。
だから急激な糖質摂取カットを、その人の体は食べるものが少ない「飢餓状態」と勘違いしていたのだと思われます。
それで分泌された甲状腺ホルモンT4を活性型T3に変換するのではなくて、活性阻害型のリバースT3に変えて冬眠モードに変えて飢餓に耐えようとしたのです。
勘違いした体が、死なないように休ませようと、がんばってくれているのです。
ここで彼女はCellular Hypothyroidismという表現を使っていますよね。
実はこれ、昔からあった概念で、Euthyroid sick syndrome、Nonthyroidal illness,あるいは低T3血症という言われ方をする状態と同義であると思われます。
甲状腺機能は正常なんだけど、末梢でT4がrT3に変換されやすい状態が発生しているために、標的器官が甲状腺ホルモンで刺激されないのです。
(筋肉や肝臓で、受容体を目の前にしてインスリンが不活化されているようなイメージを想像してもらえばわかりやすいかもです。)
ちなみに、動物も冬眠前に「低 T3症候群」の省エネ状態になって、「T3」を抑えて、代謝を抑え冬眠します。
まとめ
それぞれのホルモンの特徴をおさらいします。
- T4・・・量が多い。活性が弱いが、安定している、甲状腺でのみ作られる
- T3・・・量は少ないが、活性があり、T4の10倍強力、血液中の約20%が甲状腺から分泌され、残りは「T4」→「T3」へ変換される
- rT3・・・省エネ・冬眠モードに変えようとするホルモン・検査ではT3と同じ物質として結果が出る
そして、「甲状腺機能低下症」と「低T3症候群」の問題点を整理します。
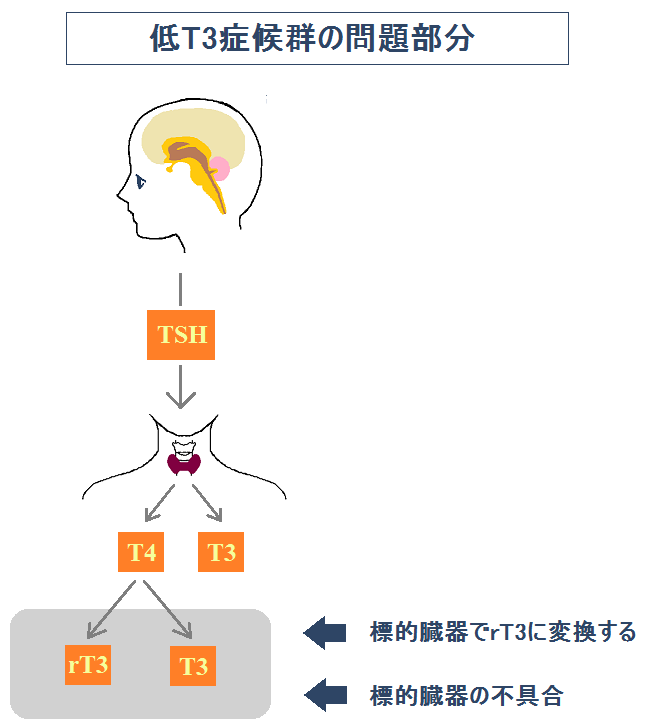
「甲状腺機能低下症」と「低T3症候群」の違いについての説明はここまでです。
以下の記事では、これらの症状にならない為にはどうしたいらいいかお話します。
糖質制限の副作用?抜け毛、冷え、だるい...低T3症候群になりやすい人の特徴とはへ続く
スポンサーリンク